แม้จำนวนผู้ติดเชื้อโควิดรายใหม่ของไทยมีแนวโน้มลดลงต่อเนื่องมาตั้งแต่เดือนเมษายน 2565 แต่จำนวนผู้ติดเชื้อเริ่มมีสัญญาณเพิ่มขึ้นในช่วงครึ่งหลังของเดือนมิถุนายน 2565 จากการระบาดของโควิดสายพันธุ์โอมิครอน BA.4 – BA.5 กระทั่งหมอผู้ใหญ่ที่ใกล้ชิดกับภาครัฐประเมินว่า การระบาดจริงอาจสูงกว่าตัวเลขที่รายงานเกิน 10 เท่า
ขณะเดียวกัน กระทรวงสาธารณสุขยังคงเดินหน้าปรับโควิด-19 สู่โรคประจำถิ่น เมื่อวันที่ 30 มิถุนายน 2565 สำนักงานหลักประกันสุขภาพ (สปสช. – ผู้ให้บริการประกันสุขภาพถ้วนหน้าบัตรทอง) ยุติการจ่ายค่ารักษาโควิด-19 ซึ่งยกเลิกการใช้จ่ายสำหรับผู้กักตัวที่บ้านและ hospitel ผู้ป่วยทั่วไปต้องไปใช้สิทธิตามโรงพยาบาลที่สังกัด ไม่สามารถเข้ารับการรักษาแบบฉุกเฉินได้ทุกที่ แล้วเปลี่ยนไปใช้ระบบ ‘เจอ-แจก-จบ’ พร้อมทั้งเตรียมพิจารณายกเลิกการแจกชุดตรวจโควิดแบบ ATK ในร้านขายยาต่อไป
ภาพอนาคตจะเป็นอย่างไร? ระบบสาธารณสุขจะล่มซ้ำอีกหรือไม่? คนทั่วไปยังเสี่ยงหรือไม่? หรือมีกลุ่มใดน่าเป็นห่วง? เป็นคำถามสำคัญสำหรับการใช้ชีวิตประจำวันของประชาชน ตลอดจนการดำเนินนโยบายสาธารณสุขของไทย
101 สังเคราะห์งานวิจัยใหม่ 2 ชิ้น โดยบวรศม ลีระพันธ์และคณะ เพื่อหาคำตอบเตรียมความพร้อมสู่อนาคต ด้วยข้อมูลความรู้และแบบจำลองสถานการณ์การแพร่ระบาดของโควิด[1]
ความเสี่ยงเชิงระบบมีน้อย แต่ต้องจับตาผู้มีความเสี่ยงเฉพาะกลุ่ม
จุดเปลี่ยนสำคัญที่ทำให้ไทยสามารถเดินหน้าต่อได้ในการระบาดของโควิดสายพันธุ์โอมิครอนเมื่อต้นปี คือการที่คนไทยจำนวนมากมีภูมิคุ้มกันโควิด ไม่ว่าภูมินั้นจะมาจากการฉีดวัคซีนเพิ่มขึ้นหรือเคยติดเชื้อมาก่อนหน้า นอกจากนี้ โอมิครอนสามารถหลบภูมิคุ้มกันได้เก่งขึ้น ยังสามารถแพร่กระจายได้อย่างรวดเร็ว แต่มีอัตราการป่วยหนักและอัตราการเสียชีวิตต่ำสำหรับคนทั่วไป ช่วยสร้างภูมิคุ้มกันหมู่ของสังคมโดยที่ระบบสาธารณสุขรองรับไหว
การระบาดของโควิดสายพันธุ์โอมิครอน BA.4 – BA.5 จึงไม่ค่อยเป็นความเสี่ยงเชิงระบบด้านสาธารณสุข (health systemic risk) การแพร่ระบาดอาจเพิ่มมากขึ้นในอนาคต แต่มีความเป็นไปได้น้อยที่ระบบสาธารณสุขไทยจะล่มซ้ำ
นี่เป็นข่าวดีสำหรับคนส่วนใหญ่ การเดินหน้าสู่โรคประจำถิ่น ผ่อนคลายความกังวล และเปิดให้เศรษฐกิจเดินต่อได้โดยที่ระบบยังสามารถรองรับความเสี่ยงไหว จะช่วยให้ประชาชนส่วนใหญ่เริ่มลืมตาอ้าปากได้มากขึ้น จากที่ต้องอดทนมาเป็นเวลานาน โดยเฉพาะในยุคมรสุมทางเศรษฐกิจเช่นนี้
แต่นั่นไม่ได้แปลว่าทุกคนจะสามารถใช้ชีวิตได้อย่างสบายใจ เพราะคนไทยแต่ละกลุ่มยังคงมีความเสี่ยงติดเชื้อและเสียชีวิตไม่เท่ากัน การดำเนินนโยบายเพื่อรองรับคนส่วนใหญ่จึงอาจสร้างความเสี่ยงให้กับคนบางกลุ่มโดยไม่ได้ตั้งใจ
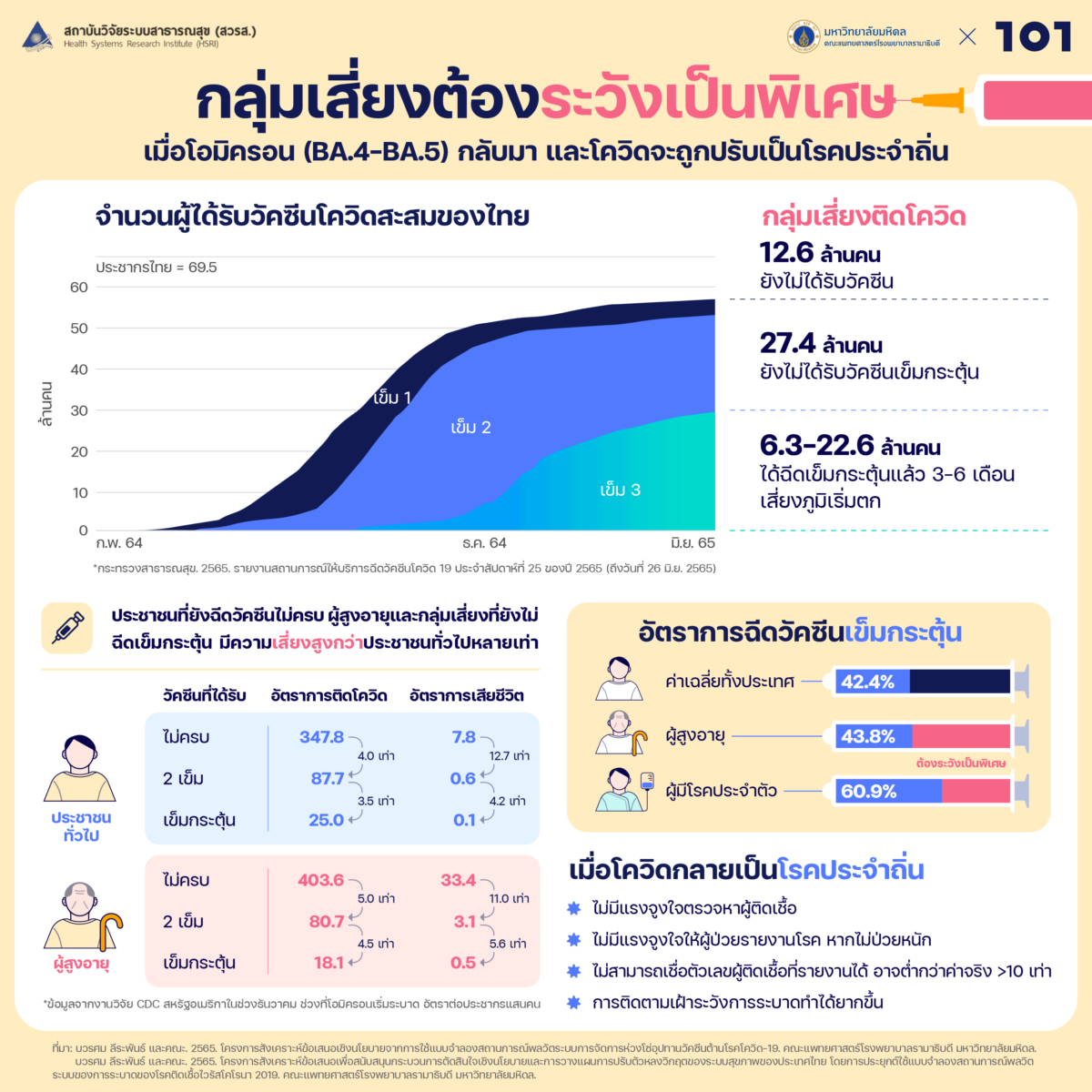
ข้อมูลการฉีดวัคซีนของกระทรวงสาธารณสุขชี้ว่า ยังมีคนไทยมากถึง 12.6 ล้านคนยังไม่เคยได้รับวัคซีน และอีก 27.4 ล้านคนยังไม่ได้รับวัคซีนเข็มกระตุ้น กลุ่มนี้จึงมีโอกาสติดโควิดที่ค่อนข้างสูง หากไม่ได้ติดไปแล้วในช่วง 3-6 เดือนที่ผ่านมา
นอกจากนี้ แม้ว่าจะมีคนไทยเกือบ 30 ล้านคนที่ได้ฉีดวัคซีนเข็มกระตุ้นไปแล้ว แต่มีผู้ที่ฉีดมานานเกิน 3-6 เดือนจำนวน 6.3 – 22.6 ล้านคน ซึ่งเป็นช่วงที่ภูมิคุ้มกันเริ่มลดลงตามธรรมชาติ (immune waning) หากไม่ได้รับการกระตุ้นเพิ่ม ก็อาจมีความเสี่ยงในการติดโควิดในช่วงครึ่งหลังของปีได้
ถึงโอมิครอนจะไม่รุนแรงเท่าสายพันธุ์ก่อนหน้า แต่อัตราการป่วยตายของคนแต่ละกลุ่มยังไม่เท่ากัน และในกลุ่มเสี่ยงยังคงมีอัตราการป่วยตายที่สูงมากหากไม่ได้รับวัคซีน
ผู้ที่ฉีดวัคซีน 2 เข็ม มีอัตราการเสียชีวิตจากโควิดน้อยกว่ากลุ่มที่ฉีดวัคซีนไม่ครบถึง 12.7 เท่า แต่การฉีดเข็มกระตุ้นก็ยังช่วยลดอัตราการป่วยตายลงได้อีก 4 เท่าเทียบกับกลุ่มที่ฉีดครบ 2 เข็ม ในแง่นี้ ประชาชนที่ยังฉีดวัคซีนไม่ครบราว 16 ล้านคนยังมีโอกาสเสียชีวิตจากโควิดสูงกว่าประชาชนทั่วไปหลายเท่าตัว
กลุ่มเสี่ยง เช่น ผู้สูงอายุ โดยปกติแล้วมีอัตราการเสียชีวิตมากกว่าประชาชนทั่วไป 4-5 เท่าตัว การฉีดวัคซีน 2 เข็มจะช่วยลดความเสี่ยงต่อการเสียชีวิตลงได้ 11 เท่า เทียบกับกลุ่มเสี่ยงที่ฉีดไม่ครบ และวัคซีนเข็มกระตุ้นช่วยลดอัตราการป่วยตายลงอีก 5.6 เท่าตัว ซึ่งจะทำให้มีโอกาสเสียชีวิตใกล้เคียงกับประชาชนทั่วไปที่ฉีดวัคซีน 2 เข็ม[2]
จากข้อมูลการฉีดวัคซีนของไทย พบว่ายังมีกลุ่มเสี่ยงที่เป็นผู้สูงอายุและผู้มีโรคประจำตัว ไม่ได้รับวัคซีนเข็มกระตุ้นอีกมากถึง 56% และ 41% ตามลำดับ กลุ่มเสี่ยงที่ยังไม่ได้รับวัคซีนเข็มกระตุ้นเหล่านี้ จึงต้องระวังตัวเป็นพิเศษในช่วงโควิดขาขึ้นและการเดินหน้าสู่โรคประจำถิ่นอย่างเต็มรูปแบบ
กลุ่มเด็กเล็กก็เป็นอีกกลุ่มที่ต้องเฝ้าจับตามองในระยะยาว เนื่องจาก 1) มีสัดส่วนการรับวัคซีนน้อยมาก 2) เริ่มกลับเข้าสู่โรงเรียนอย่างเต็มที่ในช่วงนี้ ซึ่งเพิ่มโอกาสสัมผัสและติดเชื้อ และ 3) ต้องเฝ้าระวังผลเสียระยะยาวที่อาจเกิดขึ้นทั้งด้านร่างกายและการเรียนรู้ ซึ่งต้องอาศัยการวิจัยในระยะยาว
ความเสี่ยงที่จะประเมินสถานการณ์ไม่ได้
ถึงตรงนี้ การเปิดประเทศและการอยู่ร่วมกับโควิดเป็นฉากทัศน์ที่ค่อนข้างแน่นอนสำหรับรัฐไทยแล้ว ซึ่งสามารถเป็นประโยชน์ต่อประชาชนส่วนใหญ่
แต่การเดินหน้าสู่การเป็นโรคประจำถิ่นด้วยการเลิกสิทธิการรักษาพยาบาลสำหรับกรณีทั่วไปในหลักประกันสุขภาพ รวมถึงการพิจารณาเลิกสนับสนุนชุดตรวจแบบ ATK ทำให้ผู้ที่ตรวจพบการติดเชื้อมักจะเป็นผู้ป่วยแสดงอาการ หรือเข้าสู่ระบบสุขภาพไปเรียบร้อยแล้ว ขณะที่กลุ่มผู้ติดเชื้อไม่มีอาการ (ซึ่งเป็นส่วนใหญ่สำหรับสายพันธุ์โอมิครอน) นั้นขาดแรงจูงใจในการคัดกรองและรายงานผล
หากเป็นเช่นนี้ กลุ่มผู้มีความเสี่ยงสูงก็ไม่สามารถประเมินสถานการณ์ได้ถูกต้อง รวมถึงมีโอกาสติดเชื้อจากคนรอบตัวได้เพิ่มขึ้นเนื่องจากอัตราการตรวจน้อยลง แต่เห็นตัวเลขทางการที่อาจมีค่าน้อยกว่าความเป็นจริงมากกว่า 10 เท่า (สถาบัน MIT เคยประเมินว่าการระบาดของไทยในช่วงปี 2563 นั้นสูงกว่าตัวเลขที่รายงานเกือบ 100 เท่า)
ในขณะเดียวกัน รัฐไทยเองก็กำลังเสี่ยงที่จะต้องบริหารจัดการด้านสาธารณสุขโดยไม่มีข้อมูลที่เชื่อถือได้ สามารถประเมินได้จากข้อมูลผู้ป่วยกำลังรับการรักษาเป็นหลัก จึงยากต่อการคาดการณ์อนาคตเพื่อเตรียมกำลังศักยภาพในการรองรับหากเกิดการระบาดในวงกว้างได้
การปรับโควิดสู่โรคประจำถิ่นต้องไม่ใช่การ ‘ปล่อยจอย’ ในการบริหารจัดการโรคระบาด เพราะยังมีกลุ่มเสี่ยงที่รัฐยังคงต้องติดตามและให้การดูแลมากกว่ากลุ่มอื่น โดยรัฐยังจำเป็นต้องศึกษาข้อมูลและดำเนินการอีกมาก อาทิ การตรวจวัดระดับภูมิคุ้มกันที่มีในสังคม การเพิ่มขีดความสามารถของการตรวจท่ามกลางการขาดแรงจูงใจในการตรวจและรายงานของประชาชน การเร่งทำความเข้าใจและฉีดวัคซีนในเชิงรุกสู่กลุ่มเป้าหมายเพื่อป้องกันความสูญเสียที่ไม่จำเป็น และพัฒนาขีดความสามารถในการประเมินสถานการณ์ ตลอดจนการทำนโยบายด้วยข้อมูลอย่างมีกลไกการเรียนรู้ในระบบการทำงาน
ผลงานชิ้นนี้เป็นความร่วมมือของคณะแพทยศาสตร์โรงพยาบาลรามาธิบดี มหาวิทยาลัยมหิดล และ The101.world ภายใต้การสนับสนุนของสถาบันวิจัยระบบสาธารณสุข (สวรส.)
| ↑1 | บวรศม ลีระพันธ์ และคณะ. 2565. โครงการสังเคราะห์ข้อเสนอเพื่อสนับสนุนกระบวนการตัดสินใจเชิงนโยบายและการวางแผนการปรับตัวหลังวิกฤตของระบบสุขภาพของประเทศไทย โดยการประยุกต์ใช้แบบจำลองสถานการณ์พลวัตระบบของการระบาดของโรคติดเชื้อไวรัสโคโรนา 2019. คณะแพทยศาสตร์โรงพยาบาลรามาธิบดี มหาวิทยาลัยมหิดล ภายใต้การสนับสนุนของสถาบันวิจัยระบบสาธารณสุข (สวรส.) บวรศม ลีระพันธ์ และคณะ. 2565. โครงการสังเคราะห์ข้อเสนอเชิงนโยบายจากการใช้แบบจำลองสถานการณ์พลวัตระบบการจัดการห่วงโซ่อุปทานของวัคซีนต้านโรคโควิด-19. คณะแพทยศาสตร์โรงพยาบาลรามาธิบดี มหาวิทยาลัยมหิดล ภายใต้การสนับสนุนของสถาบันวิจัยระบบสาธารณสุข (สวรส.) |
|---|---|
| ↑2 | งานวิจัยหยิบยกการวิเคราะห์อัตราการติดและเสียชีวิตในช่วงที่โอมิครอนเริ่มระบาดของ CDC ประเทศสหรัฐอเมริกา |